O pé é uma parte do corpo extremamente importante para o ser humano, até porque é ele que sustenta o peso do corpo e auxilia para o deslocamento do mesmo.
Por isso, preparamos esse texto para que você possa entender tudo sobre o pé e sua funcionalidade. Confira a seguir!
Anatomia do pé
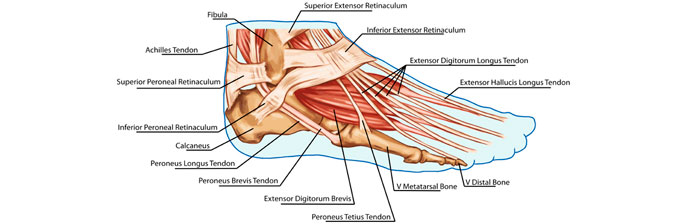
O pé compreende os ossos do tarso, os ossos do metatarso e as falanges, ou ossos do dedo do pé.
Tarso
O tarso corresponde à metade posterior do pé, contendo em seu conjunto sete ossos denominados ossos tarsais, comparados ao carpo da mão.
O peso do corpo é suportado principalmente pelos dois ossos maiores, o tálus, que se articula com a tíbia e a fíbula superiormente e o calcâneo, que forma o calcanhar do pé.
Na parte inferior, o tálus se articular com o calcâneo. O tendão dos músculos da panturrilha se insere na superfície posterior do calcâneo. A parte do calcâneo que encosta do solo é a tuberosidade do calcâneo e a projeção medial em forma de prateleira é sustentáculo do tálus. Os outros ossos do tarso são o cuboide, localizado lateralmente, o navicular, localizado medialmente e os cuneiformes medial, intermédio e lateral, localizados anteriormente.
Metatarso
O metatarso do pé, que corresponde ao metacarpo da mão, é formado por cinco ossos pequenos e alongados chamados metatarsais, que são numerados de I a V começando pelo lado medial do pé. O primeiro metatarso, localizado na base do hálux, é o maior e desempenha um papel importante quando ao apoio de peso do corpo.
Os ossos do metatarso são mais aproximadamente paralelos uns aos outros do que os metacarpos na palma da mão.
Falanges dos dedos dos pés
As falanges dos dedos dos pés são menores do que as das mãos, e por isso possuem menos habilidades. Ao todo, o pé possui 14 falanges.
A estrutura geral e a disposição são as mesmas das falanges das mãos: três falanges em cada dedo, exceto para o I dedo (hálux), que tem apenas duas falanges. E assim como na mão, os ossos são denominados como falanges proximal, média e distal.
Tipos de pé
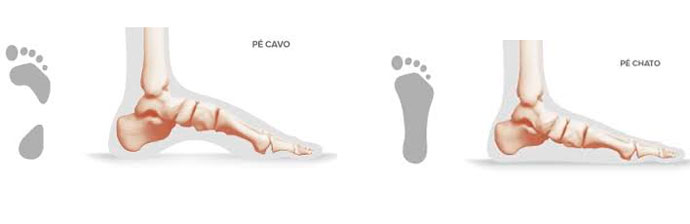
existem dois tipos de pés sendo eles:
Pé cavo
O pé cavo é aquele que apresenta um aumento da elevação do arco longitudinal medial. A deformidade em cavo é relativamente comum na população, com incidência relatada por alguns autores de até 20%.
A grande maioria dos pés cavos (81%) eram considerados de etiologia desconhecida, o chamado pé cavo idiopático. Porém uma investigação neurológica minuciosa reduziu essa taxa para 31%.
As principais causas são neurológicas, congênitas e traumáticas.
As neurológicas estão relacionadas ao desequilíbrio muscular, sendo frequente nos músculos fibular longo, tibial posterior e tibial anterior. A doença de Charcot-Marie-Tooth é a causa mais significa de pé cavo neurológico. Outras doenças neurológicas que podem levar ao pé cavo são a paralisia cerebral, o acidente vascular encefálico, as doenças medulares e a paralisia infantil.
Entre as causas congênitas, o pé equinocavovaro é decorrente de correções parciais do pé torto congênito, e a barra calcaneonavicular pode causar um pé cavovaro rígido.
O pé cavo pós-traumático é encontrado após fraturas de colo do tálus e síndromes comportamentais do pé.
O paciente com pé cavo sintomático se queixa de dor no calcanhar e metatarsalgia por conta da maior pressão nesses locais, já que a elevação do arco longitudinal retira parte do apoio no mediopé. Além disso, com a redução da valgização normal do retropé na marca, mais impacto é gerado no calcanhar, o que aumenta a queixa dolorosa em atividades de alto impacto.
Outra queixa frequente é a dificuldade de se adaptar a calçados, por causa da elevação do arco longitudinal medial. Calosidades podem aparecer nas áreas de maior atrito como calcanhar, planta do antepé e dorso dos dedos, quando existe deformidade em garra. Quando o varo é um componente importante, a sobrecarga lateral do pé pode gerar dor plantar sob o 4º e 5º metatarsais.
Uma dor mais intensa e de caráter aguda pode ser o sintoma de fratura por estresse. Dor na face lateral do retropé pode estar relacionada com ruptura ou instabilidade dos tendões fibulares. Entorses de repetição são uma queixa muito comum, que acontecem por causa da posição desfavorável do pé.
A queixa inicial geralmente é o desgaste anormal do calçado e a sua análise deve ser parte do exame físico.
O diagnóstico etiológico do pé cavo pode ser feito com base no histórico de deformidade. As congênitas estarão presentes desde o nascimento, enquanto as traumáticas terão um histórico de lesão.
As radiografias podem identificar algumas causas de pé cavo, como a coalizão tarsal e a sequelas de fraturas. As radiografias de frente e de perfil com carga dos pés são úteis para quantificar a deformidade em cavo. Os principais ângulos utilizados são os de Hibbs, Méary e pitch do calcâneo.
A tomografia computadorizada tem maior utilidade nos casos de suspeita de barras tarsais e nos casos de pé cavo por sequelas de fraturas. A ressonância magnética é útil no diagnóstico das lesões associadas ao pé cavo, como lesão ligamentar lateral crônica, lesões dos tendões fibulares e fraturas por estresse.
Pé plano
O pé plano (prono ou chato) é o pé com arco longitudinal medial baixo ou desabado. Não existe um parâmetro clínico ou radiográfico universalmente aceito para determinado quanto um arco deve ser rebaixado para se considerar um pé plano.
Apesar de a maior parte dos pés planos na população sejam assintomáticos, uma grande parcela apresenta algum tipo de dor ou disfunção, acompanhada da avaliação clínica de pé plano. Alguns pacientes relatam que o pé vem mudando sua estrutura: alguns citam que o pé aumentou de tamanho, outros que o pé rodou para fora e outros que relatam que o arco caiu. Nesses casos, o diagnóstico de disfunção do tendão tibial posterior deve ser investigado.
Tipos de pisada
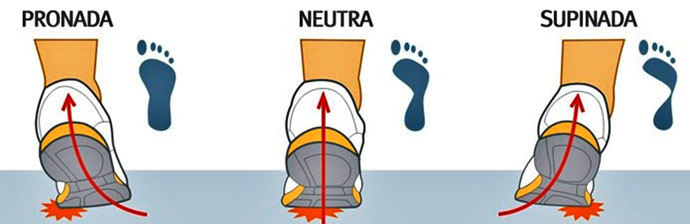
Existem 3 tipos de pisadas sendo essas:
Neutra
Esse tipo de pisada tem um arco de tamanho normal. Quando o pé toca o solo, ele rola pela parte interna para absorver e distribuir a força. Esse tipo de pisada faz com que corredores com peso normal tenham uma melhor estabilidade.
Pronada
A pisada pronada é caracterizada pelo pequeno arco que causa uma pronação do pé ao tocar o solo. A pronação elevada por causar lesões e perda da estabilidade quando utilizado calçado com sola dura.
Supinada
A pisada supinada não prona o suficiente quando toca o solo, resultando em pobre absorvimento da pressão. O melhor calçado para esses casos é um calçado com amortecimento.
Funções do pé
O pé possui duas funções muito importantes: suportar o peso do corpo e atuar como uma alavanca para impulsionar o corpo para a frente durante uma caminhada ou corrida. Apenas um osso poderia servir para esses propósitos, mas o desempenho para um terreno irregular seria pobre.
A estrutura multicomponente do pé o torna flexível, evitando esses problemas.
Causas de dores no pé
Existem vários fatores que podem causar dores e desconfortos nos pés, desde lesões ligamentares, musculares, nervosas e até tumores de partes moles.
A seguir serão descritas as principais causas de dores no pé.
-
Deslocações afetando o ligamento
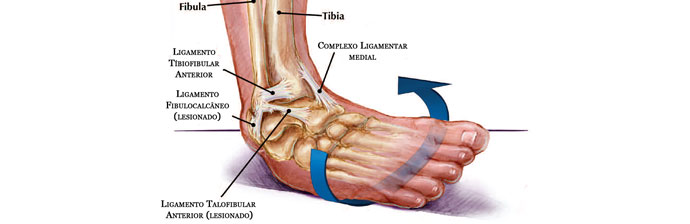
Lesão Ligamentar Lateral e Instabilidade de Tornozelo
A lesão ligamentar de tornozelo é a lesão esportiva mais comum.
As principais partes moles estabilizadoras laterais do tornozelo são os ligamentos do complexo ligamentar lateral: ligamento talofibular anterior, ligamento calcaneofibular e ligamento talofibular posterior.
Tradicionalmente, as lesões ligamentares do tornozelo têm sido classificadas na prática clínica em:
- Grau I – Leves: envolvem alongamento do ligamento sem ruptura macroscópica, pouco edema ou sensibilidade, com perda mínima ou sem perda funcional e sem instabilidade articular mecânica.
- Grau II – Moderadas: envolve ruptura ligamentar macroscópica parcial com dor moderada, edema e sensibilidade sobre a estrutura envolvida. Há alguma perda da mobilidade articular e a instabilidade articular de leve a moderada.
- Grau III – Severas ou graves: ruptura ligamentar completa com edema importante, hemorragia e sensibilidade. Ocorre perda da função articular e evidente mobilidade articular anormal e instabilidade.
Lesões Ligamentares e Instabilidade Subtalar
As articulações inferiores do tálus são as articulações talocalcânea e a talonavicular. As importantes estruturas que contribuem para a estabilidade da articulação subtalar são o ligamento calcâneo fibular, ligamento talocalcâneo lateral, o ligamento cervical, o ligamento talocalcâneo interósseo e uma porção do retináculo extensor inferior.
Lesões dos ligamentos subtalares ocorrem mais frequentemente com as dos ligamentos laterais do tornozelo, por isso os sintomas agudos das lesões subtalares são similares as do tornozelo e podem estar mascaradas.
Lesão do ligamento subtalar pode ser suspeita se houver sensibilidade na parte lateral da articulação, mas isso pode ser difícil de diferenciar da articulação tibiotalar devido a sua proximidade e do edema que vão mascarar a anatomia.
As lesões agudas da articulação subtalar podem ser classificadas pelo mecanismo da lesão e pelo grau da lesão.
Supinação forçada com o pé em flexão plantar vai causar lesão primeiramente no ligamento talofibular anterior, seguida por ruptura do ligamento calcaneofibular e da cápsula lateral (tipo I), ou rompendo o ligamento talocalcâneo interósseo (tipo II). Quando o tornozelo está em dorsiflexão, rupturas do ligamento calcaneofibular, do ligamento cervical e do ligamento talocalcâneo interósseo (tipo III) ocorrem; nesse caso o ligamento talofibular anterior permanece intacto porque não está sob tensão com o tornozelo em dorsiflexão.
O tipo IV de lesão subtalar é a ruptura de todos os componentes cápsulo-ligamentares mediais e laterais do tarso posterior associados à lesão subtalar. Essa lesão geralmente é produzida por uma supinação forçada do retropé com o tornozelo inicialmente dorsiflexionado passando para flexão plantar.
Lesões do ligamento Deltoide
O ligamento deltoide possui forma de leque e é composto por uma camada superficial, que consiste anteriormente do ligamento tibionavicular e o ligamento tibiocalcâno no meio, e posteriormente, o ligamento tibiotalar superficial. A camada mais profunda consiste nos fortes ligamentos tibiotalares posterior e anterior.
Lesões isoladas do ligamento deltoide são muito raras. Quase todas as lesões do lado medial eram rupturas parciais do ligamento. Rupturas completas do ligamento deltoide ocorrem geralmente em uma combinação de fraturas de tornozelo.
As três maiores características dos mecanismos de lesão do ligamento deltoide ocorrem devido à pronação-abdução, pronação-rotação externa e supinação-rotação externa do pé.
Nas lesões do ligamento deltoide, dor, sensibilidade e edemas estão presentes do lado medial do tornozelo. Equimoses podem aparecer depois de um ou dois dias. Em uma ruptura completa do deltoide, pode haver um defeito palpável debaixo do maléolo medial, e geralmente o paciente não é capaz de andar ou apoiar o membro lesionado.
Estiramento do ligamento mola
O ligamento calcaneonavicular também é conhecido como ligamento mola. As alterações do ligamento mola raramente ocorrem isoladamente e quase sempre estão associadas à disfunção do tibial posterior. O achado de edema ósseo na cabeça do tálus também pode auxiliar na confirmação da lesão de ligamento mola.
-
Dores reumáticas
A artrite reumatoide (AR) é uma doença crônica, incessante e progressiva que afeta o sistema musculoesquelético e que apresenta também manifestações sistêmicas generalizadas. A patogênese da AR é mediada pelo sistema imunológico e está relacionada a predisposições genéticas, a uma cascata inflamatória, à formação de complexos antígenos-anticorpos e à liberação de enzimas proteolíticas que podem causar vasculite, sinovite e destruição articular.
O pé e o tornozelo são locais comuns para o aparecimento dessas manifestações.
A metatarsalgia é o sintoma mais precoce e mais frequente da artrite reumatoide, embora a doença também possa se manifestar inicialmente no retropé.
Uma sinovial inflamada, de etiologia desconhecida, é a base da AR. Deve-se suspeitar sempre do hálux valgo que apresenta um higroma medial na cabeça do 1º metatarso (joanete).
O pé, por possuir muitas articulações, pode se apresentar com dor difusa durante o processo da doença ativa (sinovite intensa com edema, porém com pouca deformidade). O antepé, na fase aguda, pode apresentar edema inespecífico e sensibilidade aumentada nas articulações metatarsofalangianas. As bursas estão hipertrofiadas e os nódulos reumatoides podem estar presentes.
O aumento do volume articular é bem mais evidente das articulações metatarsofalangianas. Pode-se observar o afastamento dos dedos do pé, como um leque, onde o paciente começa a se queixar dos sapatos muito apertados.
As articulações metatarsofalangianas são sempre as mais atingidas no pé reumatoide. O sinal clássico da AR no antepé é o hálux valgo com o envolvimento intra-articular das articulações metatarsofalangianas (deformadas em hiperextensão) e das interfalangianas (deformadas em flexão nos dedos menores).
O hálux é forçado em valgo, deformando-se progressivamente. Na fase avançada da doença a deformidade do hálux em valgo é intensa, com atrofia da sua cápsula medial. Os dedos do pé desviam-se ao nível da articulação metatarsofalangiana, levando à luxação/subluxação lateral e dorsal das falanges proximais. Surgem calosidades e as vezes ulcerações dorsais sobre as articulações interfalangianas proximais à medida que o dedo em martelo se estrutura, principalmente no 2º e 3º dedos. Surgem, também, calosidades na extremidade das polpas digitais e deformidades nas unhas dos dedos em martelo, e não é rara a presença da vasculite reumatoide e do fenômeno de Raynaud.
Uma sinovite no interior do túnel do tarso pode levar à neuropraxia do nervo tibial posterior.
A doença do retropé e do tornozelo é leve, mas pode progredir rapidamente e afetar o retropé. A deformidade em valgo do retropé surge pela hipermobilidade das suas articulações.
O calcâneo pode colidir contra a fíbula distal e o paciente se queixará de dor na região do maléolo lateral à manobra de eversão.
A doença do mediopé se apresenta inicialmente com uma dor bem localizada que piora durante o final da fase de apoio da marcha. Com a evolução da doença. Surge rigidez tarsometatarsiana, que se manifesta com desconforto difuso e, raramente, com instabilidade ou luxação da articulação de Lisfranc.
-
Dor no calcanhar
Cerca de 10% das pessoas terão um episódio de dor no calcanhar plantar em algum momento de suas vidas, porém essa dor é mais comum em pacientes reumatológicos. A fasciite plantar é a doença mais comum.
O sintoma característico é a dor na superfície plantar do calcanhar, algumas vezes se estendendo até o arco medial. A seguir, serão descritas as patologias mais comuns que causam dor no calcanhar.
Epifisite do Calcâneo
A epifisite do calcâneo também é conhecida por osteocondrose de apófise do calcâneo ou doença de Sever. Clinicamente, essa doença se manifesta por dores na região dos calcanhares, desencadeadas ou exacerbadas pela excessiva atividade física, acometendo crianças na faixa etária dos oito aos dez anos, preferencialmente no sexo masculino.
Ela é causada pela inflamação da epífise de crescimento da tuberosidade posterior do calcâneo e consiste na mais frequente causa de dor no calcanhar de crianças e adolescentes.
Existe uma associação com obesidade e com o início da prática de esportes. A diminuição da espessura do coxim adiposo de amortecimento do calcâneo e da camada córnea está associada ao desenvolvimento da doença, e acredita-se que isso ocorre à baixa estimulação pelo uso contínuo de calçados e sedentarismo, junto com encurtamento da musculatura do tríceps sural.
Contusão no Calcanhar
Atividades que exigem uma resposta súbita de parar e acelerar ou uma mudança repentina de um movimento horizontal para um vertical são mais susceptíveis de causar contusão no calcanhar.
O osso calcâneo é protegido por uma camada espessa de pele queratinizada, revestida por um acolchoamento de gordura. Mesmo com toda essa proteção nem sempre é capaz de proteger o impacto de correr e saltar.
A queixa principal do paciente com contusão no calcanhar é dor e incapacidade de suportar o próprio peso. Muitas vezes há calor e rubor sobre o local da área. A contusão do calcanhar pode evoluir para uma inflamação crônica do periósteo.
Fasciite Plantar
O termo fasciite sugere a existência de um processo inflamatório na fáscia plantar e, nas artrites soronegativas, a inflamação realmente está presente, diferentemente do que ocorre na grande maioria dos pacientes com fasciite plantar.
Essas alterações são decorrentes de uma sobrecarga por tração, gerada por excesso de atividade ou por alteração da biomecânica normal. A incidência de fasciite plantar em corredores é de 10%, sendo esta a principal atividade física relacionada com esse problema.
A alteração da biomecânica normalmente ocorre em pés planos flexíveis, onde a maior valgização do pé durante a fase de apoio aumenta a tensão na fáscia plantar. Dessa forma, observa-se que pacientes com insuficiência no tendão tibial posterior podem cursar com fasciite plantar resistente ao tratamento convencional. Indivíduos com encurtamento do tríceps sural também apresentam um aumento de tensão na fáscia plantar.
A dor da fasciite plantar é caracterizada tipicamente por se manifestar nos primeiros passos dados pela manhã, logo após o paciente sair da cama. Isso acontece por causa da tração súbita provocada na fáscia após um longo período de repouso, onde o pé permanece em flexão plantar, posição em que a fáscia aparece relaxada e encurtada.
A dor é sentida na região plantar do calcâneo, podendo se irradiar para o mediopé. Ela desparece com o repouso e não costuma ser incapacitante.
O exame físico é caracterizado por dor à palpação do processo medial do calcâneo, que reproduz a dor referida pelo paciente. Outros possuem dor no terço médio da fáscia.
Alguns pacientes desenvolvem dor miofascial do músculo gastrocnêmio medial, e nesse caso a palpação desse músculo no terço medial da perna, além de dolorosa, pode revelar um ponto de contratura que provoca uma irradiação da dor até o calcâneo, o que contribui na manutenção do processo doloroso. Algumas manobras que aumentam a tensão da fáscia plantar, como a extensão passiva dos dedos com a dorsiflexão de tornozelo podem provocar a dor referida.
O quadro clínico é suficiente para fechar o diagnóstico de fasciite plantar. Exames complementares como radiografia, ultrassonografia, cintilografia óssea e ressonância magnética têm importância no diagnóstico diferencial em casos que os achados clínicos são inconclusivos.
-
Tumores das partes moles
Neurais
Schwannoma
Os schwannomas também são conhecidos como neurilemomas, são tumores benignos de partes moles que acometem muito a região cervical, superfícies flexoras dos membros e ao redor da coluna vertebral.
O quadro clínico é de um tumor palpável, sem déficits neurológicos. Entretanto, nos schwannomas intracranianos ou em raízes espinhais pode ocorrer déficit com mais frequência.
Neurofibroma
Existem diversos subtipos de neurofibromas: cutâneo localizado, difuso, intraneural localizado (o mais comum) e o neurofibroma plexiforme, que envolve diversas lesões envolvendo múltiplos fascículos nervosos, com a aparência de um saco de vermes. A maioria dos pacientes que apresentam neurofibromas plexiformes é portadora de neurofibromatose tipo 1.
A principal queixa é o aumento do volume local, sem dor associada na maioria dos casos. Déficits neurológicos são incomuns.
Perineurinoma
Os perineurinomas são tumores de partes moles bastante raros, derivados das células perineurais. Podem se apresentar como tumores intraneurais ou como um tumor sem qualquer relação anatômica com estruturas nervosas, sendo 2 vezes mais comuns em mulheres.
Geralmente são localizados em tecidos superficiais do tronco e extremidades e são em geral, tumores de pequenas dimensões, pouco encapsulados.
Fibróticos
Miosite ossificante
Pode ocorrer em qualquer região do corpo, mas é mais frequente nos membros inferiores. É um processo autolimitado de reparação composto por tecido fibrótico e ósseo.
O quadro clínico se inicia como um processo inflamatório doloroso localizado em um determinado músculo, que com o passar das semanas vai se tornando um tumor endurecido. A dor vai diminuindo paulatinamente até o amadurecimento total da lesão.
Fibromatose
As fibromatoses incluem uma série de lesões de partes moles benignas infiltrativas, caracterizadas por comportamento agressivo, mas sem possibilidade de metástases a distância. Podem ser superficiais e profundas.
A doença de Dupuytren e a doença de Ledderhose são fibromatoses superficiais e acometem, respectivamente, as aponeuroses palmar e plantar.
A doença de Ledderhose acomete a aponeurose plantar e ocorre em áreas que não recebem carga da região plantar. As deformidades articulares são raras e o quadro doloroso é mais forte no que nos portadores da doença de Dupuytren (região plantar).
-
Ceratodermia plantar
A ceratodermia plantar é caracterizada pelo espessamento cutâneo das plantas dos pés, de padrão difuso ou focal. Pode ser hereditária ou secundária.
O padrão hereditário pode ser dominante, recessivo e ligado ao sexo. As formas secundárias de ceratodermia ocorrem principalmente com a sífilis secundária, tinia pedis, infecção pelo vírus da imunodeficiência humana, climatério, psoríase, trauma, blenorragia, síndrome de Reiter e neoplasias.
As ceratodermias são classificadas de acordo com sua forma de distribuição em difusa ou localizada. As localizadas ainda incluem as focais e as circunstanciais ou pontuadas.
O tipo difuso geralmente se manifesta ao nascimento ou logo após, e é caracterizado por um espessamento difuso em placa, atingindo toda a superfície da planta do pé, podendo ou não ser transgressivo, como o Mal de Meleda e a síndrome de Unna-Thost.
O padrão focal se caracteriza por lesões papulosas ceratósicas que podem coalescer formando placas.
O padrão pontuado tem característica de múltiplas pápulas ceratósicas de pequeno tamanho, podendo comprometer toda ou apenas uma parte da superfície plantar. Acontece geralmente por transmissão autossômica dominante, porém em alguns casos esporádicos de transmissão recessiva podem acontecer. Pode estar associado com malignidade visceral.
A doença de Buschke-Fischer-Brauer é uma forma localizada e circunscrita de ceratodermia plantar (e palmar) com herança autossômica dominante.
-
Sesamoidite
Os ossos sesamoides se ossificam entre os 8 e 12 anos de idade e tem função de carga, elevação do 1º metatarso, proteção e aumento do braço de alavanca para o flexor curto do hálux. Localizados sob a cabeça do 1º metatarso, os sesamoides tem formato oval e tamanhos distintos, sendo o medial mais largo e centralizado, e por ter o maior diâmetro, é mais acometido por patologias do que o lateral.
O principal sintoma da sesamoidite é a dor localizada sob a cabeça do 1º metatarso. O início pode ser agudo ou insidioso, e tipicamente unilateral. Pode ser desencadeada ou exacerbada por descarga do peso ou uso de certos tipos de calçado. A sesamoidite se caracteriza por esclerose, formação de cisto subcondral e fragmentação do sesamoides nos estágios mais tardios.
A mobilização passiva do hálux pode ser assintomática, mas a flexão contra uma resistência é dolorosa é comumente encontrado. Pode haver um edema local, assim como equimose e flogismo.
A ressonância magnética é o exame complementar mais preciso para diferenciar as patologias dos sesamoides entre distúrbios ósseos e de partes moles.
-
Dor metatársica e na porção média do pé
Metatarsalgia
Metatarsalgia é uma dor localizada na porção anterior da planta do pé, onde se projetam as cabeças dos metatarsos. A maioria das metatarsalgias deve-se a causas mecânicas.
Durante a fase final do apoio na marcha normal, ocorre o desprendimento (ou elevação) do calcâneo, associado à dorsiflexão das articulações metatarsofalangianas. A diminuição da área de contato do corpo com o solo resulta no aumento da pressão transmitida ao aspecto anterior da planta do pé.
Em indivíduos normais, submetidos a atividades habituais e com a proteção adequada pelos calçados, a energia gerada a cada passo é dissipada nas diversas estruturas biológicas que compõem o pé, e a homeostase garante a manutenção de sua integridade.
Se o indivíduo apresentar alterações anatômicas predisponentes, solicitar o pé acima da capacidade de homeostase ou utilizar calçados que não projetam o pé adequadamente, a energia gerada a cada passo poderá levar a alterações nos diversos tecidos biológicos que compõem o pé, provocando a doença que se manifestará em forma de dor: a Metatarsalgia.
O diagnóstico da metatarsalgia é basicamente clínico. A identificação dos diversos componentes anatômicos responsáveis pelo desequilíbrio mecânico pode ser obtida com história e exame físico adequados, associados a um exame simples, como a radiografia.
Fratura de fadiga (fratura de marcha)
A fratura de fadiga (por estresse ou da marcha) foi descrita inicialmente em soldados prussianos por Breithraupt em 1855.
Essa lesão ocorre como resultado de um número elevado de sobrecargas cíclicas de intensidade inferior ao strenght ósseo máximo sobre o tecido ósseo não patológico. Essa fratura pode ser o estágio final da fadiga ou insuficiência do osso acometido.
Elas ocorrem após a formação e o acúmulo de microtraumas nas trabéculas ósseas normais. Em contrapartida, a fratura resultante da insuficiência óssea ocorre um osso mecanicamente comprometido, geralmente apresentando uma baixa densidade mineral óssea.
Muitas vezes o aumento abrupto da intensidade e no volume do treinamento pode ser suficiente para o desenvolvimento da lesão. Equipamentos como calçados de baixa absorção de impacto, desgastados ou aqueles que não se adaptam adequadamente ao pé podem causar lesões.
O paciente se apresenta com aumento da sensibilidade no local da lesão, dor e edema após aumento abrupto e/ou repetitivo da atividade física sem intervalos suficientes de descanso para recuperação fisiológica tecidual.
Inicialmente a dor é reduzida e aliviada com repouso e permite a atividade física sem prejuízo, porém com a manutenção do gesto agressor há progressão da lesão, aumentando a dor e limitação de sua prática.
Halux valgo
O hálux valgo é uma deformidade irreversível do antepé, caracterizada por um desvio lateral do hálux e medial do 1º metatarso, algumas vezes associada à deformidade rotacional (pronação) do 1º dedo.
O paciente procura atendimento médico com queixas estéticas e dor ao utilizar calçados fechados, principalmente com a câmara anterior estreita, dor à mobilização da 1ª metatarsofalangiana e em alguns casos, queixas associadas nos dedos laterais.
No exame estático o paciente fica em pé, com carga nos 2 membros inferiores e observa-se o alinhamento de quadris, joelhos, tornozelos e pés.
Deve-se salientar o alinhamento do retropé (valgo, neutro ou varo), as características do carco plantar longitudinal (plano, normal ou cavo), a postura do antepé (aduto/abduto, supinado/pronado) e dos dedos isoladamente.
No exame dos dedos é importante avaliar o alinhamento do 1º raio, observando se o metatarso é varo, se o hálux está neutro, varo ou valgo e onde é o local da deformidade (metatarsofalangiana ou interfalangiana).
No hálux valgo, a deformidade associada dos dedos laterais mais comum é em garra.
No exame dinâmico observa-se a amplitude de movimento ativa e passiva das articulações do tornozelo, complexo subtalar, tarsometatársica, metatarsofalangiana e interfalangiana.
Deve-se também avaliar se as deformidades são redutíveis ou estão estruturadas.
Halux rígido
O hálux rígido é uma osteoartrose degenerativa da primeira articulação metatarsofalangiana.
Nos primeiros estágios da degeneração o paciente relata dor, principalmente no aspecto dorsal da primeira articulação metatarsofalangiana, que se torna difusa na progressão da doença.
A deambulação aumenta os sintomas, em especial durante o período final da fase de apoio e desprendimento do pé do solo. O paciente também pode apresentar dor na coluna lateral do pé decorrente da supinação compensatória para diminuir a carga no 1º raio.
No exame físico os achados mais importantes são a limitação progressiva da amplitude de movimento articular, primeiramente a dorsiflexão associada à dor a mobilização ativa e crepitação; sinovite com aumento do volume articular; calosidade plantar nos raios mediais por metatarsalgia de transferência e sinal de tínel positivo da região do nervo cutâneo medial do hálux.
-
Neuropatias por pinçamento (Neuropatias de Esgarçamento)
Síndrome do Túnel do Tarso
A síndrome do túnel do tarso é causada pela compressão do nervo tibial ou de um dos seus ramos terminais, no túnel anatômico formado pelo retináculo dos flexores. Este tem origem no maléolo medial posterior e inserção no calcâneo, estende-se por cerca de 10cm do terço distal da perna e contém os tendões do tibial posterior, flexor longo dos dedos e do hálux, nervo tibial, artéria e verias tibiais posteriores.
Os sintomas vão depender do local da compressão.
A síndrome do túnel do tarso pode ser classificada em proximal, quando a compressão é próxima à bifurcação do nervo tibial (topografia: tornozelo) e distal ou plantar, quando a compressão é distal à emergência dos ramos plantares (topografia: retropé). A compressão proximal ainda pode ser dividida em:
- Medial – ocorre no túnel fibromuscular formado pelo tendão abdutor do hálux e pela tuberosidade do navicular. Geralmente resulta em sintomas parestésicos do 1º, 2º e 3º raios e metade medial do 4º raio, associados a um déficit de força muscular flexora dos mesmos raios.
- Lateral – mais comum que o medial, ocorre no túnel fibromuscular entre o músculo quadrado plantar e o flexor curto dos dedos. Geralmente apresenta sintomas parestésicos no 5º raio e metade lateral do 4º raio, associados a um déficit de força muscular flexora dos mesmos raios.
- Nervo para o abdutor mínimo – ocorre no túnel muscular entre o músculo quadrado plantar e o abdutor do hálux. A dor é semelhante à causada pela fasciite plantar, associada com um déficit de abdução do 5º dedo.
Neuropatia Compressiva do Nervo Peroneal Comum Superficial (Fibular)
Acometimento do nervo peroneal, também denominado fibular, que supre a sensibilidade do dorso do pé, exceto o 1º interdígito e a motricidade dos músculos fibulares curto e longo.
Geralmente é secundário à fragilidade da fáscia crural, com consequente herniação do músculo fibular curto e extensor longo dos dedos, ou resultante de síndrome compartimental do compartimento lateral da perna.
Habitualmente a queixa do paciente é de dor que irradia para a região lateral do tornozelo e dorso do pé. Herniações musculares no compartimento lateral da perna são palpáveis em 60% dos pacientes.
Os sintomas pioram com a percussão do nervo com o pé em dorsiflexão e eversão. A parestesia do dorso do pé piora com a flexão plantar e inversão do pé.
Aprisionamento do Nervo Plantar
Uma das causas mais comuns de dor crônica no calcanhar é o aprisionamento do primeiro ramo do nervo plantar lateral, doença conhecida como neuropatia de Baxter. Acredita-se que 20% dos casos de dor na região medial do calcanhar tem como causa a neuropatia desse nervo.
Qualquer situação que determine algum aumento volumétrico na região do nervo pode causar um efeito de compressão local, com consequente neuropatia.
Os sintomas do aprisionamento do nervo plantar poder ser impossíveis de se diferenciar dos sintomas de fasciite plantar, sendo que as duas condições estão frequentemente sobrepostas. A fraqueza do abdutor do quinto dedo pode estar presente em casos crônicos, com diminuição da força de abdução desse dedo, determinada pela degeneração muscular.
Existem dois possíveis locais de encarceramento do nervo que podem resultar no aprisionamento do nervo plantar:
- Pacientes com a biomecânica alterada, como a pronação excessiva, pois o nervo pode ser comprimido no movimento de girar lateralmente entre os músculos quadrado plantar e abdutor do hálux;
- O nervo pode ser comprimido quando passa anteriormente à tuberosidade medial do calcâneo ou sofre conflito mecânico com o esporão plantar do calcâneo.
A ressonância magnética pode ser usada para detectar alterações relacionadas com a denervação do músculo abdutor do quinto dedo. A presença de atrofia desse músculo nas imagens da ressonância magnética mostram a compressão crônica do nervo calcâneo inferior e contribui para o diagnóstico de aprisionamento do nervo plantar.
Tipos de Neuroma
Já em relação aos tipos de neuromas, existem 2:
Neuroma Plantar Interdigital (Neuroma de Morton)
O neuroma de Morton é uma causa frequente de dor no antepé. É uma neuropatia degenerativa, de causa mecânica, que acomete preferencialmente o terceiro nervo interdigital, mas pode acometer também o segundo nervo. Thomas Morton foi o primeiro a descrever os sintomas dessa patologia, em 1876.
O neuroma de Morton é apresentado pelos pacientes como sintomas de dor no antepé, que melhora com a retirada do calçado e realização de massagem nos dedos. Possui irradiação para os dedos e pode ou não vir acompanhada de parestesia nas áreas inervadas pelos ramos envolvidos, com dor do tipo queimação, que piora com a persistência de calçados considerados não fisiológicos (salto alto ou bico fino). A maior incidência é entre as mulheres, e sugere-se que esteja relacionada com o uso desses calçados femininos.
Durante o exame físico, na palpação, encontra-se o sinal de Mulder, que é caracterizado pela compressão latero-lateral das cabeças metatársicas com uma mão, enquanto a outra mão do examinador comprime o espaço acometido na região plantar. Este teste pode produzir dor e um clique palpável (Mulder positivo), devido ao deslocamento do neuroma durante a compressão das cabeças dos metatarsos sobre o nervo interdigital espessado, durante o movimento pelo ligamento intermetatarsal transverso.
Neuroma de Joplin
O neuroma de Joplin é a compressão no nervo digital medial plantar, que inerva a região medial do hálux. A doença foi descrita a primeira vez em 1875 pelo médico Joplin.
Os sintomas típicos da doença são a dor e a parestesia do lado medial do hálux, principalmente após uma caminhada prolongada. O neuroma de Joplin pode ser causado por trauma, desequilíbrio da biomecânica do pé, compressão do nervo e presença de um osso acessório na articulação metatarsofalangiana no hálux.
Os melhores exercícios para o pé
- Paciente sentado, com o calcanhar apoiado no chão. Solicitar que realize movimentos de flexão plantar e dorsal para fortalecimento de dorsiflexores e plantiflexores.
- Paciente sentado, com o pé apoiado no chão. Solicitar que realize inversão e eversão do pé, para fortalecimento dos músculos da região medial e lateral do tornozelo.
- Paciente sentado, com os dois pés apoiados no chão. Colocar um elástico de cabelo em volta dos dois hálux e solicitar que o paciente afaste os pés, para fortalecimento dos adutores de hálux.
- Colocar o elástico de cabelo em apenas um hálux e segurar a outra ponta com a mão. Solicitar para o paciente que realize uma flexão de hálux contra a resistência do elástico, para fortalecimento dos flexores do hálux. O exercício pode ser feito de forma oposta para fortalecimento dos músculos extensores do hálux.
- Paciente em pé, com o pé apoiado em uma bola pequena e macia. Apoiar a bola no calcanhar e solicitar que o paciente aperte a bola contra o chão. O exercício deverá ser repetido com o paciente apertando a bola na região do arco plantar e metatarso.
- Paciente sentado, com uma bola de tênis na região plantar. Deslizar a bola desde a região do calcanhar até a região dos dedos, para massagear e relaxar toda a musculatura intrínseca do pé. Deslizar também a bola da direita para a esquerda e em movimentos circulares, para que a bola atinja toda a região do pé.
Papel do fisioterapeuta
A maioria das lesões de pé apresentadas possuem tratamento conservador, ou seja, a fisioterapia é de extrema importância na reabilitação de pacientes com essas patologias já que é a sempre a primeira escolha dos médicos.
O papel do fisioterapeuta é estar sempre atualizado sobre os principais sintomas das patologias do pé, para saber traçar um diagnóstico correto e assim escolher a melhor conduta de tratamento em cada uma das doenças, já que mesmo sendo patologias em um mesmo local, cada um possui características patológicas diferentes e necessitam de condutas diferentes.
Dessa forma, o paciente será bem reabilitado e conseguirá um bom sucesso no seu tratamento.
Conclusão
Nesse artigo foram citadas as principais patologias que afetam o pé para um melhor conhecimento a respeito dessas lesões, a fim de ajudar o fisioterapeuta a reconhecer os sintomas e auxiliar para um melhor diagnóstico fisioterapêutico.
É importante conhecer as patologias e seus sintomas para que na hora da avaliação o diagnóstico seja feito da maneira correta, assim os objetivos e condutas serão traçados corretamente e a reabilitação do paciente acontecerá de forma totalmente satisfatória.
Referências:
- MARIEB, E.N.; WILHELM, P.B.; MALLATT, J. Anatomia Humana. 7ªed. São Paulo: Pearson, 2014. 891p.
- FILHO, T.E.P.B; CAMARGO, O.P; CAMANHO, G.L. Clínica Ortopédica – Volumes 1 e 2. 1ªed. São Paulo: Manole, 2012. 2141p.
- ROCHA, E.S.T; PEDREIRA, A.C.S. Problemas ortopédicos comuns da adolescência. Jornal de Pediatria, Rio de Janeiro, 77, Supl. 2, p. 25-33, 2001.
- JUNIOR, I.P; NERY, C.A.P; BRUSCHINI, S. Ocorrência de padrões radiológicos da epifisite do calcâneo em crianças assintomáticas. Revista Brasileira de Ortopedia, São Paulo, 27, n. 1-2, p. 55-60, 1992.
- HOCHBERG, M.C et al. 6ªed. São Paulo: Elsevier, 2016. 1800p.
- ZANINI, M.; PROTO, R. Ceratodermia palmo-plantar de Burschke-Fischer-Brauer. Medicina Cutânea Ibero-Latino-Americana, Buenos Aires, 35, n. 1, p. 29-31, 2007.
- SOUSA, A.; MATSUTANI, L.A. Abordagem fisioterapêutica no neuroma de Morton. Revista de Fisioterapia da Universidade de São Paulo, São Paulo, 8, n. 2, p. 81-84, 2001.
- NERY, C.A.S. et al. Tratamento do neuroma de Morton via plantar: avaliação retrospectiva dos resultados cirúrgicos. Acta Ortopédica Brasileira, São Paulo, 15, n. 1, p. 55-58, 2007.
- ARANGO, B.H. Neuroma de Joplin: reporte de caso. Revista Colombiana de Medicina Física y Rehabilitación, Bogotá, 24, n. 2, p. 154-157, 2014.
- RENSTRÖM, P.A.F.H; LYNCH, S.A. Lesões ligamentares do tornozelo. Revista Brasileira de Medicina do Esporte, Niterói, 5, n. 1, p. 13-23, 199.
- MÜLLER, C.I.S; D’IPPOLITO, G; ROCHA, A.J. Musculoesquelético. 1ªed. Rio de Janeiro: Elsevier, 2014. 1056 p.
- ASTUR, D.C et al. Fraturas por estresse: definição, diagnóstico e tratamento. Revista Brasileira de Ortopedia, São Paulo, 51, n. 1-2, p. 3-10, 2016.
- RODRIGUES, R.N et al. Neuropatia compressiva do primeiro ramo do nervo plantar lateral: estudo por ressonância magnética. Radiologia Brasileira, São Paulo, 48, n. 6, p. 368-372, 2015.
- PRENTICE, W.E. Fisioterapia na prática esportiva – uma abordagem baseada em competências. 14ªed. São Paulo: Artmed, 2012. 845p.
- SCHIMIDT, R. Pedígrafo para análise dinâmica (pedigrama). Disponível em: < http://www.up.edu.br/blogs/engenharia-da-computacao/wp-content/uploads/sites/6/2015/06/2006.23.pdf> Acesso: 10/08/2017.




Esse artigo foi muito útil para mim. Muito obrigado!!!
Parabéns, conteúdo objetivo com informações claras e de fácil compreensão aprender e tirei muitas dúvidas adorei as dicas de exercícios para os pés parte tão importante do corpo que muitas vezes passam despercebida até que começam a dar sinais de desconfortos como é o meu caso.Muito obrigada.
Parabéns e obrigado!
Conteúdo bem rico, acessível para todos (não tenho formação na área médica).
Pratico corrida e sinto algumas das dores explicitadas.
Espero tratá-las de forma mais eficiente.
Completasso, bastante produtivo, parabéns por condensar esse conteúdo todo de forma sensacional
BOM DIA muito bom uma aula.
Meu problema não consegui pisar no chapa dor está no peito DO pé esquerdo
Boa tarde,
muito obrigado pelo rico artigo.
queria lhe pedir mais informações sobre os músculos dos próprios dedos dos pés,
creio que muitas tensões se geram também por hiperatividade destes,
e como intervêm no nosso equilíbrio corporal.
Grato
Thibault
Gostaria de saber o nome do autor que publicou para mim poder por a referência no meu tcc,fazendo um grande favor!!!
Olá, Natália! Enviaremos para você um e-mail referente a como referenciar artigos de Blogs em trabalhos acadêmicos!
Boa noite trabalhando na fábrica aconteceu q meu pé esquerdo a parte de baixo está com dor acho q peguei peço tem algum remédio
Tenho 65 anos de idade, sofri AVC isquêmico há 2 anos, desde então sinto dor na planta do pé ao caminhar. Antes do AVC não sentia nada. Gostaria muito de um comentário a respeito.
Antecipadamente agradecido.
Oi Alberto, tudo bem?
Nosso conselho é que você procure um fisioterapeuta para que ele possa avaliar seu caso e indicar o melhor tratamento. 🙂
Não há um padrão, os casos variam de pessoa para pessoa.
Até mais!
Eu li os comentários sobre dores nós pés. E o que pode causar essas dores na região plantar principalmente na região plantar que fica entre o dedo menor o dedão do pé. Eu gostei muito das explicações. Gostaria de receber orientação sobre qual tratamento que eu devo fazer. Grato . CLEUZA.
Boa noite! muito boa as explicações!
Bom, eu sofri um acidente de moto e tive ruptura total do tendão fibular curto
com retração do coto de 5,6 cm. O primeiro ortopedista que conversei disse que
eu devia operar, fui em outro ortopedista que disse que era melhor deixar como
esta sem operar, porque ele acha que talvez não consiga mais unir as duas pontas.
Queria uma terceira opinião.Meu nome é Manoel e tenho 52 anos. A lesão tem seis meses.
Já é a segunda vez que sinto dores no meu pé esquerdo,do lado de fora e doe mto ,estou tomando medicamentos para ácido úrico alto e trigliceres e selozoque para o coração o que me indicaria?
Trabalho extraordinário didático e esclarecedor. Excelente. Parabéns.
Publicação de excelente qualidade.
Caro amigo é com bastante satisfacao que faco um elogio aos textos apresentados como à maneira simples e intuitiva da anatomia do pé, reconhecendo que não é fácil. Um abraço e bom trabalho…
Olá, adorei o artigo, gostaria de saber quem é o autor para poder utilizar no trabalho da faculdade.
Obrigada
Muito bom.
Boa tarde muito bom , maravilhoso bem detalhado o resumo que abrange tudo. Vai ser e esta sendo de grande aprendizado.
Estou fazendo o curso de podologia e mesmo assim foi muito bom peço que ponham algo tambem a esse curso tipo assim unhas, fungos, etc.
Boa noite.
Surgiu uma bolha roxa muito dolorida com sangue e acho que lus também,lateja.
Em cima do terceiro dedo do pé esquerdo.
O que pode ser?
Olá, Valdirene!
O diagnóstico deve ser feito por um profissional especializado, que fará uma avaliação completa do seu caso, verificando as causas, os sintomas e chegando ao resultado de forma precisa.
Abraços 😊
Ótimo artigo. Parabéns ao autor. Poderia me ajudar? Estou com dormência na parte central da planta dos pés (começou pelo esquerdo e está se instalando no direito). Após caminhar aparece também dor e algumas vezes o pé fica meio deformado na parte anterior inferior, como que fazendo uma fenda. Tenho o pé meio chato. Estou com 59 anos, caminho todos os dias. Não tenho diabetes nem gota. Apesar de ter hérnia de disco na região sacro-lombar nenhuma vez tive algum episódio semelhante aos atuais. Tive um episódio de herpes que culminou em lesões na pele do tórax, mas faz cerca de 1 ano. Se puder dar-me alguma sugestão do que possa ser investigado e indicar um especialista em Brasília ou Florianópolis, agradeço antecipadamente. Abraços Rodolfo
Olá, Rodolfo. Tudo bem?
É difícil dizer sem avaliar, mas primeiro é necessário uma avaliação da parte sensorial e nervosa. Isso porque os sintomas podem ser provenientes da coluna ou de uma fascite plantar.
A orientação é que você busque o acompanhamento de um profissional especializado.
Abraço! 🙂
Estou com uma lesão ligamenta lateral e instabilidade de tornozelo o que devo fazer cual médico devo procurar para tratamento
Olá Emerson! Recomendamos que procure um ortopedista para que ele inicie o tratamento adequado! Abraço! 🙂
Para mim foi satisfatório as informações sobre a anatomia do pe.parabens!!!
Artigo completo e super bacana. Parabéns!