A Erisipela se caracteriza como uma infecção cutânea aguda, de origem estreptocócica, podendo apresentar muitas recidivas. Observa-se celulite superficial com comprometimento do plexo linfático subjacente e placas eritematosas que se expandem perifericamente com limite demarcado, ainda associado com dor, edema, entre outros.
Apresenta uma incidência estimada de 10 a 100 casos por 100.000 habitantes/ano. Algumas publicações referem o aumento da incidência nas últimas décadas.
É uma doença mais frequente no sexo feminino, ocorrendo em qualquer faixa etária, com pico entre 60 e 80 anos. Os locais mais acometidos são os membros inferiores, face e membros superiores.
No tratamento das lesões são utilizadas antibioticoterapia e medidas como repouso com elevação do membro afetado, fisioterapia e punção das bolhas para acelerar a re-epitalização, evitando a utilização de antissépticos com potencial sensibilizante.
O fisioterapeuta vai atuar junto a equipe multiprofissional principalmente nas sequelas da patologia, como nos casos de linfedema e diminuição da funcionalidade do paciente.
O que é Erisipela?
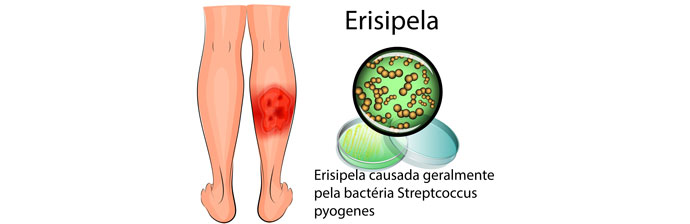
A erisipela se refere a uma infecção dermo-hipodérmica aguda, não necrosante, de etiologia essencialmente estreptocócica, muitas vezes recidivante, causada comumente pelo estreptococo do grupo A (Streptococcus pyogenes), e em menor percentagem podendo ser causada pelos estreptococos ß-hemolíticos (dos grupos B, C e G), com uma área de inflamação que destaca-se com algum relevo, indicando distinta demarcação entre o tecido envolvido e o normal.
Fisiopatologia
A infecção surge, frequentemente, devido a ruptura da integridade da epiderme. Virtualmente causada pelos estreptococos do grupo A (Streptococcus pyogenes), e em menor percentagem pelos estreptococos ß-hemolíticos (dos grupos B, C e G). Instalando-se com a invasão da derme e do subcutâneo pelo patógeno e mecanismos inflamatórios que reagem em decorrência da invasão.
A flora cutânea em um estado normal é composta de coagulases negativo, difteróides aeróbicos e difteróides anaeróbicos. No caso de diminuição ou erradicação da flora, as espécies patogênicas podem se proliferar. Na instalação da infecção ocorre a propagação nos espaços teciduais e planos de clivagem. Podendo, inclusive, invadir os vasos linfáticos e sanguíneos, gerando linfadenite, linfangite, bacteremia e septicemia.
Portanto, percebe-se que as condições fisiológicas e circulatórias do local da lesão e o estado imunológico do paciente são importantes determinantes na defesa do hospedeiro contra os patógenos.
Assim que instalada a infecção surgem os sintomas de dor, eritema e calor locais, edema, e vários sintomas sistêmicos por causa da infecção, como febre, calafrios, indisposição e anorexia. Nota-se que o eritema localizado no sítio da infecção se intensifica e amplia de forma rápida, tornando a dor marcante, apresentando bordas nítidas com o progresso da infecção. Em sobreposição à placa eritematoedematosa podem ocorrer vesículas, úlceras, erosões, abcessos e necrose.
Sintomas e manifestações clínicas
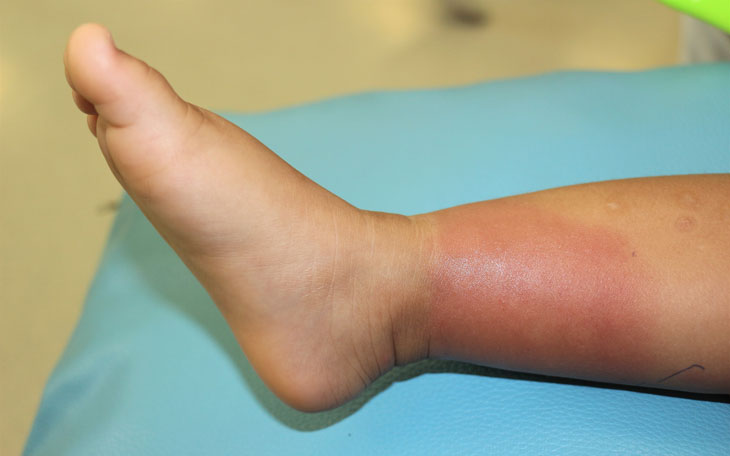
Geralmente, a erisipela apresenta manifestações clínicas com início súbito, tendo febre (38,5 a 40ºC) e arrepios seguidos. Em torno de 12 a 24 horas, apresenta placa eritematosa (vermelha viva), quente, edematosa e dolorosa, com limites bem definidos e geralmente localizada no membro inferior.
Observa-se que a lesão pode alcançar 10 a 15cm no seu maior eixo, com vesículas e bolhas flácidas e conteúdo translúcido, podendo ter discreta púrpura petequial, mas sem necrose, com raras pústulas.
O paciente também pode apresentar prostração, náuseas, vômitos, linfonodomegalia local, dor, eritema, edema, calor, crostras, descamação, secreção, úlcera, necrose ou abscesso.
Diagnóstico
O diagnóstico da erisipela é essencialmente clínico. Portanto, são considerados como critérios de diagnóstico:
- O início súbito dos sintomas;
- Mal-estar, arrepios e febre de mais ou menos 38ºC;
- Placa eritematosa com limites bem definidos, edematosa e dolorosa;
- Ausência de necrose;
- Adenopatia e/ou linfangite;
- Estado geral conservado;
- Leucocitose com neutrofilia;
- Hemoculturas positivas.
Algumas publicações referem que atualmente, a realização de culturas, principalmente hemoculturas nas infecções de erisipela, tem sido questionada quanto a sua aplicabilidade, porque é difícil isolar o agente causador e pelo fato de, quando positiva, não mudar a terapêutica inicial.
No caso de confirmação da doença é fundamental investigar qual a via de contaminação do agente patogênico, como feridas, eczema, infecções. Também se existem condições primárias ou colaterais, como linfedema, diabetes, alterações circulatórias. Inclusive avaliar se o sistema imunológico está debilitado, o que geralmente pode ser a causa de recidivas da erisipela.
Diagnóstico diferencial
Na avaliação do paciente podem-se considerar três diagnósticos diferenciais:
- Fasceíte Necrosante: o diagnóstico diferencial é fundamental devido à importância da realização de desbridamento cirúrgico em tempo útil para um bom prognóstico do paciente, afinal é uma infecção que pode ser letal em 30% dos casos. O indivíduo acometido apresenta dor local, febre com alteração do estado geral, rápido crescimento de bolhas, necrose cutânea e crepitação;
- Dermatite de Contato: neste caso é necessária uma avaliação criteriosa pois a erisipela e a dermatite de contato podem coexistir. Apresentando na fase aguda prurido intenso e lesões cutâneas eritemo-vesico-exsudativas com limites imprecisos, decorrentes, comumente, da complicação na aplicação de medicamentos tópicos em feridas traumáticas ou úlceras crônicas;
- Trombose Venosa Profunda: geralmente é o diagnóstico diferencial mais lembrado. Os sintomas característicos da erisipela como febre elevada associada com a presença de placa eritematosa com limites bem definidos contrasta com os aspectos pouco inflamatórios característicos da trombose venosa profunda.
Causas
As causas da erisipela se relacionam com a presença de condições ou patologias que acabam favorecendo o desenvolvimento de uma infecção cutânea.
Sendo assim pode ser decorrente de:
- Em membros inferiores, devido a um linfedema crônico e a ocorrência de uma solução de continuidade na pele, como úlcera crônica, lesão traumática ou intertrigo interdigital de origem fúngica;
- Obesidade;
- Em algumas publicações são relatadas diabetes, insuficiência venosa crônica, e alcoolismo crônico, apesar de também existirem estudos que não encontram uma associação significativa;
- Abcessos ou furúnculos manipulados;
- Feridas traumáticas;
- Infecções no trato respiratório superior, como rinites e sinusites;
- Raramente, bacteremia.
Diferenciação entre Erisipela e Celulite
O termo erisipela sugere uma localização superficial e uma etiologia exclusivamente infecciosa (bacteriana). Já o termo celulite se refere a localização no tecido celular subcutâneo sendo usado para classificar situações inflamatórias variadas dos tecidos moles, independente da sua etiologia, como as celulites assépticas, as celulites de estase venosa ou linfática, e as celulites infecciosas (dentre outras a erisipela).
Alguns aspectos diferem a erisipela da celulite infecciosa. A erisipela se caracteriza por uma infecção dérmica, lesões com bordas bem definidas, linfedema, tem uma evolução curta, e apresenta complicações raras.
A celulite infecciosa é caracterizada por uma infecção dermo-hipodérmica, com lesões mal delimitadas, apresentando envolvimento linfático inconstante, tendo uma evolução prolongada, com complicações locais frequentes.
Observam-se nas publicações, em relação aos termos erisipela e celulite, que alguns autores citam diferenciação entre eles, enquanto outros referem que ambos são entidades clínicas diferentes por definição, porém os critérios clínicos e bacteriológicos utilizados na diferenciação não são significantes, sendo proposto que ambas as doenças sejam consideradas uma só.
Tratamento da Erisipela
O tratamento da erisipela consiste de várias medidas, sendo:
- Uso de antibióticos específicos para eliminar o agente causador;
- Redução do edema, fazendo repouso com elevação do membro, principalmente na fase inicial, podendo ser realizado o enfaixamento compressivo do membro para que solucione o edema mais rapidamente;
- Tratamento das lesões de pele e/ou as frieiras, entre outros, para o fechamento da porta de entrada de bactérias;
- Eliminação do ambiente propício para o crescimento das bactérias com uma limpeza adequada da pele;
- Se necessária, a correta utilização de medicação de apoio, como anti-inflamatórios, antitérmicos, analgésicos e outras que atuam na circulação linfática e venosa;
- Fisioterapia, principalmente para o tratamento das sequelas causadas pela doença.
A terapia com anticoagulante está indicada em casos confirmados ou suspeitos de tromboflebite associada.
Se necessário, os critérios para internação são:
- Idade superior a 60 anos;
- Localização facial;
- Apresentação de sinais de gravidade como bolhas, necrose, púrpura, hipostesia, confusão, hipotensão, oligúria e agitação;
- Fatores de co-morbilidade como cirrose, imunodepressão, insufiência cardíaca ou renal;
- Terapêutica em ambulatório ineficaz.
Complicações
O paciente pode não apresentar complicações graves ou evidentes quando tratado no início da patologia. Mas quando não ocorre o tratamento precoce a erisipela pode progredir com abcessos, trombose venosa e ulcerações superficiais ou profundas.
Num percentual que varia de 8 a 30% podem ocorrer área de necrose, abcessos, gangrena, glomerulonefrite aguda, tromboflebite, fasciíte necrotizante, artrite séptica, septicemia, endocardite e até a morte.
A mortalidade pode variar de 0,5 a 20% dos casos, e a evolução é favorável em 80 a 90% dos casos, que vai depender das co-morbidades associadas e do antibiótico utilizado. Em 12% dos casos podem estar presentes recidivas em até seis meses.
O linfedema é a sequela mais observada resultante de crises repetidas de erisipela, se caracterizando por um inchaço persistente comumente em membros inferiores.
Atuação fisioterapêutica
O linfedema é uma condição que se caracteriza pelo acúmulo de proteínas no interstício decorrente da deficiência do sistema linfático podendo ter como origem alterações congênitas dos vasos linfáticos, ser adquiridas, ou através de enfermidades crônicas ou infecciosas, como a erisipela, entre outros.
Observam-se que os linfedemas que ocorrem, principalmente nos membros inferiores, são patologias que podem produzir graus variáveis de limitação física e costumam estar associados a episódios repetidos de infecção, como as linfangites e erisipelas, sendo a maior parte interpretada como decorrência de surtos de erisipela.
A abordagem terapêutica do linfedema deve ser realizada de forma interdisciplinar, inicialmente através de terapias conservadoras como a fisioterapia.
Assim, o tratamento fisioterapêutico deve ser iniciado o mais precocemente possível, afinal um linfedema não tratado acaba progredindo e interferindo de forma negativa na qualidade de vida do indivíduo, podendo afetar a locomoção, mobilidade e atividades de vida diária.
O uso da Terapia Física Complexa, também conhecida como Terapia Complexa para Linfedema, Terapia Complexa Descongestiva ou Fisioterapia Complexa Linfática Descongestiva, é recomendado pela Sociedade Internacional de Linfologia, que é composto de drenagem linfática manual, cuidados com a pele, enfaixamento compressivo inelástico ou contensão elástica, pressoterapia, cinesioterapia e autodrenagem.
Conforme Kisner e Colby (2005), o método é resumido como:
- Elevação;
- Drenagem linfática manual – com a intervenção do fisioterapeuta, e automassagem;
- Compressão – com bomba compressiva pneumática sequencial intermitente, e bandagem não elástica ou de baixa distensão ou vestes feitas sob medida;
- Programa individualizado de exercícios – com amplitude de movimento ativa (exercícios de bombeamento), exercícios de flexibilidade, exercícios resistidos de baixa intensidade e condicionamento cardiovascular;
- Cuidados com a pele, orientações e precauções para a vida diária.
Drenagem linfática
A drenagem linfática é uma técnica que tem como objetivo proporcionar a diferenciação de pressão para promover o deslocamento da linfa e do fluído intersticial para a recolocação na corrente sanguínea.
A drenagem é representada principalmente através das técnicas de Leduc e Vodder, ambas baseadas nos trajetos dos coletores linfáticos e linfonodos, associando basicamente as categorias de manobras de captação, reabsorção e evacuação. Essas manobras promovem o aumento do fluxo da linfa para dentro dos capilares linfáticos, aumentando a velocidade da linfa. Nessas técnicas ocorre um bombeamento causado pela compressão externa dos linfáticos e a quantidade de linfa processada nos linfonodos.
Na realização da automassagem orienta-se o paciente a se massagear suavemente, em círculos, nas regiões de linfonodos mais próximas, realizando manobras em semicírculos nas regiões compreendidas entre os grupos de linfonodos e a região edemaciada.
Compressão
Preferencialmente após a realização das técnicas de drenagem linfática manual utiliza-se a atadura de baixa elasticidade fazendo um enfaixamento compressivo para auxiliar na redução do edema, e para obtenção de melhores resultados orienta-se o uso de meias de alta compressão.
Com a compressão pneumática intermitente cria-se um gradiente de pressão que empurra o fluído para fora do membro afetado através da utilização de botas que são insufladas e desinsufladas, tendo um compartimento único ou múltiplos, que insuflam sequencialmente.
Cinesioterapia
Junto a realização de exercícios ativos, de fortalecimento e de alongamentos é realizada uma atividade de resistência a fadiga cardiovascular / pulmonar e de baixa intensidade, como a bibicleta.
Os exercícios são realizados de forma estática ou dinâmica, com várias repetições e séries curtas, podendo ser realizadas sob contenção ou bandagem.
A ginástica linfomiocinética, como preconiza o método Leduc de drenagem linfática, vai auxiliar na diminuição do edema, favorecendo a amplitude de movimento normal, bem como toda a movimentação do membro linfedematoso.
Como prevenir
Por se tratar de uma infecção bacteriana o principal cuidado preventivo é no efetivo controle e tratamento dos fatores que condicionam a sua elevada taxa de recidivas (prevenção primária).
Sendo assim, primeiramente, deve-se assegurar o rigoroso cumprimento do tratamento, afinal estudos referem que a insuficiente duração de antibioticoterapia é responsável pela recidiva em 65% dos casos. Nos pacientes com múltiplas recidivas é indicada a instituição de antibioticoterapia profilática.
Conforme cada caso específico também deve-se realizar o tratamento adequado das patologias que podem desencadear o linfedema crônico, como promover a redução de peso, identificar e tratar as soluções de continuidade da pele, e promover uma correta abordagem terapêutica no intertrigo interdigital de etiologia fúngica com secagem dos espaços interdigitais, uso de calçado adequado e meias de algodão, eliminação dos reservatórios de dermatófitos e tratamento antifúngico.
Para a prevenção de surtos infecciosos é importante a profilaxia com higiene local e medicamentos, se necessário. Deve-se vigiar constantemente os ferimentos, micoses, fungos, alimentação (pois uma nutrição adequada favorece a cicatrização da lesão), entre outros.
Procura-se orientar o paciente para que tenha cuidado com picada de insetos, evitar calor excessivo, manter a higiene dos pés e evitar traumas.
Cuidados e restrições
As orientações nos cuidados que o paciente deve tomar são importantes para evitar recidivas porque representam as complicações tardias mais frequentes – em torno de 25% – sendo responsável pela elevada taxa de morbilidade. Alguns estudos referem como fatores responsáveis pelas recidivas o linfedema crônico, a presença de agente que não o estreptococo do grupo A, a persistência de intertrigo interdigital e a terapêutica antibiótica insuficiente.
As complicações infecciosas e/ou inflamatórias podem ser evitadas com medidas higiênico-dietéticas que inclusive auxiliam na manutenção do trofismo cutâneo. Importante evitar os traumatismos ou microtraumatismos que, algumas vezes, podem passar desapercebidos assim servindo como porta de entrada para germes patogênicos.
Se necessário, encaminhar o paciente para a realização de uma dieta balanceada, conforme as suas necessidades para a correção das doenças nutricionais que mais frequentemente acometem o portador de erisipela, como lipodistrofias, diabetes melito e hiperlipoproteinemia. Destacando, inclusive, a associação da patologia com a obesidade, que, em alguns casos, é de caráter mórbido e impondo sérias dificuldades ao tratamento.
A realização de drenagem linfática no tratamento da sequela da patologia é contra-indicada durante as crises de erisipela devido a presença do agente infeccioso.
Alguns autores referem precaução no tratamento do linfedema com a compressão pneumática intermitente pois apesar de demonstrar efetividade para a redução do volume do membro edematoso atua somente na retirada dos líquidos o que leva ao aumento do conteúdo de proteínas no interstício, piora da fibrose e consequente piora do prognóstico na extremidade afetada. Pode ser observado também o aumento do edema nas porções mais proximais da extremidade, levando a formação do anel fibroso que pode levar, de forma progressiva, à piora do edema distal.
O mais importante de todo o processo é a educação e a participação do paciente, sendo fundamental para o sucesso do tratamento, afinal a erisipela e suas sequelas afetam a funcionalidade do indivíduo e por isso os cuidados diários devem ser valorizados, seguidos e retomados pelo fisioterapeuta sempre que possível.
Conclusão
A erisipela é um problema grave e muito comum no atendimento em saúde, tendo um potencial incapacitante, pois pode comprometer outros órgãos, afetando a funcionalidade do paciente, podendo evoluir para sepse e até óbito se não for bem tratada.
A condição multifatorial da erisipela exige o tratamento por uma equipe multiprofissional tendo em vista que cada profissional tem um papel de relevância possibilitando através dos seus recursos terapêuticos a promoção de uma melhor cicatrização e consequente melhora da funcionalidade e da qualidade de vida do paciente.



Meu marido está com erisipela, gostaria de saber quais as formas de contagio, e se no ato sexual também posso contrair essa doença
Oi Maria, tudo bem?
Na maioria dos casos, a erisipela não é contagiosa. Contudo, é possível que uma pessoa passe a doença para outra nos casos em que ela desenvolveu a erisipela bolhosa. Apesar de baixa, essa possibilidade existe porque na forma bolhosa a erisipela pode fazer com que o paciente apresente secreções e caso a bactéria causadora da erisipela esteja presente nessas secreções, existe a possibilidade da transmissão ocorrer.
Minha mãe desenvolveu erisipela depois de ter chicungunha. Está já a 6 mêses tratando, sem obter sucesso. Teve uma melhora enquanto tomava predinizona e metrotetaxo para tratar a Chicungunha. Depois de 3 mêses, quando parou a medicação a erisipela voltou. Agora está tentando tratar com penicilina e antibioticos mais ainda não apresentou melhora significativa. Qual o especialista indicado nesse caso?
Ele com erisipela nem pode se agitar ,pois a erisipela e contagiosa de qual quer forma ,e se voce tiver com a sua umonidade baixa so no ato da saliva na boca voce vai pegar com certeza ,porém não pode até mesmo dormir do lado dele ,pois essa bacteria e tão forte que para reverter ela 100% para nunca mas voltar so com farmácia viva .Então não pode compartilhar nada com seu marido até mesmo que ter erisipela nossa ninguém quer .Então tenha cuidado pois pega e para matar a bacteria e muito tratamento .
Excelentes informações
Parabéns!
Boa tarde, gostaria de saber se um paciente com erisipela internado na fase inicial que requer repouso, antibioticoterapia, se poderá fazer o tratamento de fisioterapia ou se tem de esperar a alta hospitalar. Muito obrigada desde já.
Se tem erisipela não deveria esta no hospital ,segundo não pode fazer fisioterapia por que a erisipela se agitar muita a pernas ,a tendência e abrir mas feridas e tomar cuidado pois a erisipela ela pega .tanto que tem paciente que fica com as duas pernas com erisipela sempre e bom ter cuidado e nunca fazer o curativos sem luvas .
Quem tem má circulação E vem a ter feridas ou erisipela Bulhosa Não pode tomar antibiotico E não pode fica internado o tratamento tem que ser local e remédio somente de farmácia viva ,só assim vai conseguir revestir 100% a doenca e fazer uma dieta rigorosa e repouso com apoio debaixo de onde está afetado dois dedos depois do local ,fazer com que o paciente fique confortável evitar do paciente ficar só sentado ou só deitado tem que dividir o repouso ,nunca fazer debredamento e nem raspagem pois a erisipela ela pega seja qual for a erisipela se quer um resultado eficais nunca interne e nunca de antibiótico e nem raspas e nem tratar com remédio de farmácia e sim só com farmácia viva ok fica ai minha dica .
Deixa eu trabalhar com vocês sou especialista naturopatia em revertir a doença erisipela 100% com farmácia viva.tenho vários caso que posso comprovar com o antes e o depois .
Excelentes informações
Parabéns!
Minha mãe tem 80 anos, teve erisipela pela primeira vez em 01 de julho de 2021.
Não fez bolhas nem feriu, mas até hoje o pé dela parece umas celulite e incomoda muito.
Arde, queima e não melhora.
Me ajudem se puder.
Olá, Claudia!
O ideal é que um profissional especializado seja consultado, assim ele poderá compreender melhor o que está havendo e indicar o método mais adequado de tratamento.
Abraços 😊
Qual procedimento tenho que fazer ,tive iricipela bolhada no dia 28/ 08/2022tratamento com antibiótico ,por 21 dias e repouso absoluto ,,hoje dói muito e queima ,incha ,,hidrato e massageia todos os dias ,faço Pilates ,
Incha e fica tudo vermelha e endurece ,estou. Muito preocupada ,queria saber se tem um tratamento que possa melhorar ,
Não posso fica muito tempo sentada ,e nem em pé incha muito e foi e queima
Devo procurar um médico ,seria dermato ??quero ficar bem quero me cuidar e sentir bem por favor me ajude peço estou muito triste estar assim
E tenho na mesma perna desgaste no quadril ,esperando por cirurgia ,protse
O que faço me de uma direção peço insistente
Olá, Antonia!
Você deve realizar uma avaliação completa do seu caso com um profissional especializado. Essa avaliação dará conhecimento sobre todas necessidades, limitações e melhores maneiras de tratar a sua patologia.
Abraços 😊